O artigo discute os avanços da máscara laríngea (ML) e seus usos rotineiros e não rotineiros. Analisa o risco de aspiração com a ML em comparação com o tubo endotraqueal. Também analisa se a ventilação mecânica é segura com a nova geração de MLs.
As informações fornecidas são somente para fins educacionais relacionados à segurança e não constituem aconselhamento médico ou legal. Respostas individuais ou de grupo são somente comentários, fornecidos para fins de conhecimento ou para debate, e não constituem declarações nem opiniões da APSF. Não é intenção da APSF fornecer aconselhamento médico ou legal específico ou apoiar quaisquer pontos de vista ou recomendações em resposta às questões propostas. Em hipótese alguma a APSF será responsável, direta ou indiretamente, por qualquer dano ou perda causados por ou supostamente causados por ou em conexão com a confiança nas informações mencionadas.
Introdução
A máscara laríngea (ML) foi inventada em 1983 por Archie Brain, MD, como um dispositivo de via aérea alternativo à máscara facial e ao tubo endotraqueal (TET).1 Desde o estabelecimento da ML clássica, o dispositivo passou por vários aprimoramentos e modificações (Tabela 1). A ML pode fornecer uma melhor qualidade de ventilação em comparação a uma máscara isolada e com menos instrumentação para as vias aéreas do que a intubação traqueal.2 As vantagens da ML incluem a facilidade de uso e menos lesões aos tecidos das vias aéreas do que os TETs, embora possa haver trauma do uso forçado da ML.3-6 Com a ML, há menos distúrbios hemodinâmicos e complicações pós-operatórias do que com um TET.2 A ML tem sido amplamente utilizada em cirurgias que exigem anestesia geral e como dispositivo de resgate de vias aéreas difíceis.7 No algoritmo de via aérea difícil atualizado, desenvolvido pela American Society of Anesthesiologists, a ML é um aparelho prioritário para o acesso não invasivo de emergência às vias aéreas.7 Muitas investigações clínicas e muitas pesquisas demonstraram que a ML é um dispositivo seguro e confiável para vias aéreas.2,6,8,9 No entanto, o debate continua em relação ao uso não padronizado da ML em ambientes clínicos, incluindo ventilação com pressão positiva (VPP) e relaxantes musculares, em cirurgia laparoscópica e em pacientes obesos (Tabela 2). As preocupações com relação ao uso da ML podem ser categorizadas da seguinte forma: (1) vedação inadequada da ML devido ao mau posicionamento; (2) lesões das vias aéreas que variam de desconforto na garganta a danos permanentes aos tecidos; (3) risco de aspiração; (4) segurança da ventilação mecânica em oposição à ventilação espontânea; e (5) segurança em pacientes obesos. Os usos não rotineiros da ML e possíveis problemas de segurança serão discutidos nesta revisão.
Tabela 1: Evolução da máscara laríngea (ML)1, 6, *
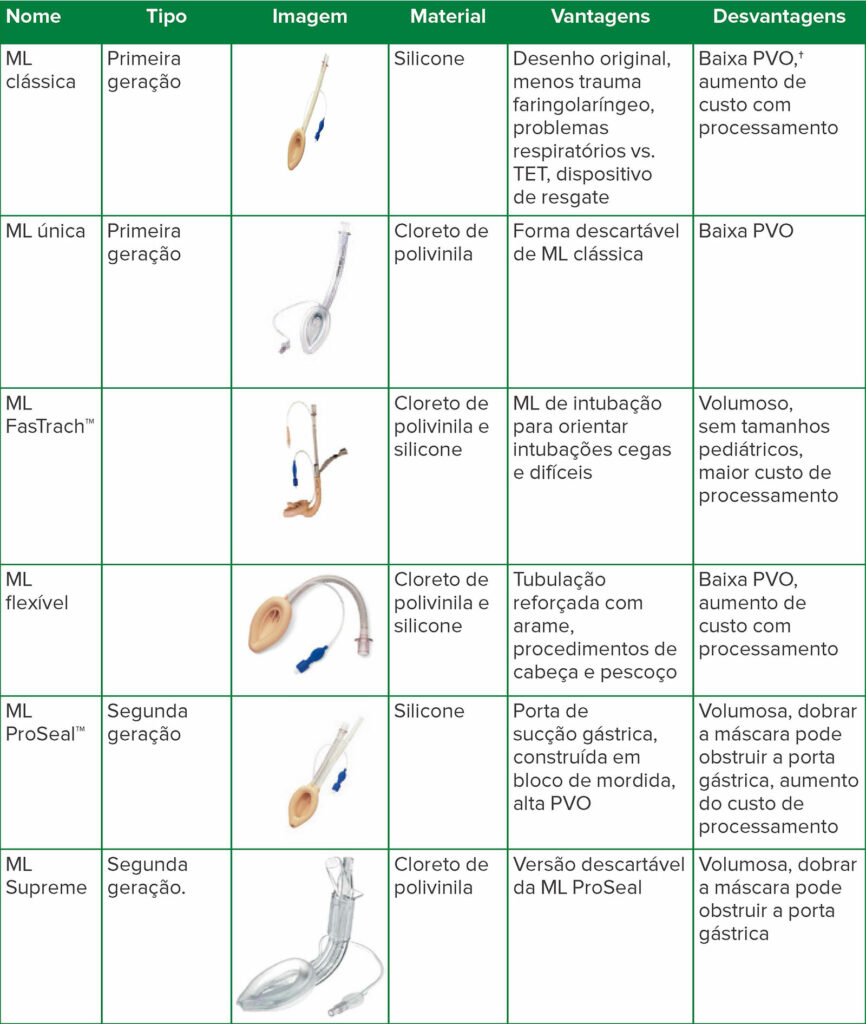
*Existem mais dispositivos supraglóticos fabricados por várias empresas. Esta tabela inclui os dispositivos de primeira e segunda geração discutidos na análise.
†PVO: pressão de vedação orofaríngea. A PVO mais baixa aumenta a insuflação gástrica e o risco de aspiração.1
As imagens são cortesia da Teleflex Incorporated, reproduzidas e modificadas com permissão. © 2020 Teleflex Incorporated. Todos os direitos reservados.
Tabela 2. Resumo dos usos não padrão da máscara laríngea (ML)
Colocação da ML e seleção de tamanho
A ML pode ser facilmente colocada após a indução da anestesia geral, com ou sem um relaxante muscular.10 Em um estudo de Hemmerling et al., a taxa de sucesso da primeira tentativa de inserção foi de 92% com o uso de relaxante muscular versus 89% sem relaxante muscular.10 Se o tamanho da ML selecionada for muito pequeno, ela pode não criar uma vedação adequada, levando a vazamentos, o que pode resultar em ventilação insuficiente.11 Se o dispositivo for muito grande, isso pode levar a uma adaptabilidade reduzida, resultando também em uma vedação deficiente ou vazamento. Isso também pode resultar em tecido mole, lesão do nervo lingual ou até mesmo dano à faringe se for colocado com força. MLs de tamanho 4 e 5 são apropriados para a maioria dos homens e mulheres adultos médios, respectivamente. Em um estudo de Asai et al., os vazamentos foram reduzidos com a colocação de MLs de tamanho maior em homens e mulheres.11 Volumes mínimos de insuflação foram usados para criar uma vedação adequada, resultando em menor pressão medida na faringe.11 Brimacombe et al. investigaram queixas faringolaríngeas em 300 pacientes comparando o uso de ML com baixos volumes de manguito e ML com altos volumes de manguito e encontraram uma maior incidência de dor de garganta e disfagia no último grupo.3 Em um estudo prospectivo com 5.264 pacientes, Higgins et al. descobriram que a incidência de dor de garganta com TET versus ML foi de 45,4% e 17,5% dos pacientes, respectivamente.4 Embora a incidência de dor de garganta possa ser maior com TETs em comparação com MLs, o tamanho inadequado da ML e altas pressões do manguito também podem contribuir para complicações faringolaríngeas significativas; portanto deve-se dar mais importância à minimização do volume intramanguito.4-6,11 Em uma revisão da Cochrane, Mathew et al. reuniram 15 ensaios clínicos randomizados com 2.242 pacientes para avaliar se era melhor remover a ML sob anestesia profunda ou quando os pacientes estão acordados. A revisão concluiu que não havia evidências de alta qualidade suficientes para determinar se um método era superior ao outro.12
Risco de aspiração com ML
Uma preocupação frequente em relação ao uso de ML é o risco de aspiração, principalmente quando VPP é aplicada. As contraindicações mais comuns para a colocação de ML incluem pacientes com risco de aspiração, como durante a gravidez, trauma, gastroparesia pré-existente, obstrução intestinal ou cirurgia de emergência em pacientes sem jejum. A Tabela 3 fornece uma visão geral das contraindicações absolutas e relativas à ML. Em pacientes em jejum adequado, vários estudos identificaram o risco de aspiração com uma ML como extremamente baixo.8,9 Brimacombe et al. relataram que a incidência de aspiração pulmonar com uma ML é de 2 em cada 10.000 em comparação com 1,7 em cada 10.000 para um TET e máscara facial, em uma coorte de pacientes semelhante.9 Em um estudo realizado por Bernardini e Natalini com 65.712 procedimentos cirúrgicos, incluindo 2.517 cirurgias laparoscópicas e cirurgias abdominais de grande porte, não houve diferença significativa na taxa de aspiração para a ML clássica em comparação com um TET em uso de VPP.8 Em uma metanálise, Park et al. compararam MLs de segunda geração com TETs em 1.433 pacientes submetidos à cirurgia laparoscópica e não encontraram nenhuma diferença na pressão de vazamento orofaríngeo, insuflação gástrica ou aspiração.6 A falta de diferença na pressão de vazamento orofaríngeo sugere um grau de proteção das vias aéreas e ventilação mecânica suficiente, mesmo contra um abdome insuflado.6 As MLs têm sido bem-sucedidas em procedimentos laparoscópicos, mas é necessário cuidado com o uso. Dispositivos de segunda geração podem ser mais apropriados para cirurgia laparoscópica com maior pressão de vedação orofaríngea e porta de sucção gástrica.6
Tabela 3. Contraindicações absolutas e relativas para ML8,9,13,14
Algumas MLs de segunda geração contêm um canal gástrico para a colocação de uma sonda orogástrica para evitar aspiração (Tabela 1). Em um grande estudo observacional, 700 pacientes em jejum apropriado foram submetidas à anestesia geral para cesariana com a ML Supreme™.15 Não foram relatados casos de aspiração com a ML Supreme™ com colocação de sonda orogástrica pela porta gástrica.15
Foi sugerido que a pressão inspiratória positiva maior que 15 cmH2O leva à incompetência do esfíncter esofágico inferior e resulta na insuflação de ar no estômago com potencial para aspiração.16 Devitt et al. avaliaram as frações de vazamento, medidas subtraindo o volume expiratório do volume inspiratório dividido pelo volume inspiratório. Eles também avaliaram a insuflação gástrica comparando as MLs clássicas versus intubação endotraqueal padrão em várias pressões inspiratórias. A fração de vazamento aumentou com o aumento da pressão positiva fornecida através da ML e permaneceu baixa e inalterada nos TETs. Com uma pressão inspirada de 15 cmH2O, a insuflação gástrica com o uso de ML foi de 2,1%, enquanto que, com uma pressão de 30 cm H2O, foi de 35,4%.17 Em uma revisão da Cochrane comparando a ML ProSeal™, uma segunda geração de ML com uma porta de sucção gástrica e um manguito posterior para uma vedação aprimorada, com a ML clássica com VPP, Qamarul Hoda et al. concluíram que não houve diferença significativa nas taxas de regurgitação.18 Tanto as gerações mais antigas quanto as mais novas da ML foram usadas com sucesso sem sinais clínicos de aspiração quando as pressões inspiratórias foram limitadas a 15 cmH2O ou menos.17,18
Ventilação espontânea vs. ventilação mecânica
Um benefício do uso da ML é que ela é menos estimulante para o paciente do que um TET; portanto frequentemente menos anestesia é necessário.19 Devido ao aumento do conforto com o uso e ao desenvolvimento de uma nova geração de dispositivos, as MLs são rotineiramente usadas com segurança com ventilação mecânica.18,20-24 Radke et al. avaliaram a redistribuição da ventilação por meio da tomografia de impedância elétrica em pacientes submetidos à anestesia geral com ML.22 Eles não observaram redistribuição da ventilação com os pacientes respirando espontaneamente, e encontraram redistribuição ventral tanto na ventilação controlada por pressão (VCP) quanto na ventilação com pressão de suporte (VPS).22 As consequências da distribuição ventral da ventilação incluem aumento do espaço morto e atelectasia.21,24 O uso de ventilação controlada por volume (VCV) com uma ML resulta em menor complacência e maiores pressões inspiratórias de pico em comparação com VCP. A VCP, um modo alternativo de ventilação, limita a pressão inspirada para manter um volume corrente definido.22 O dióxido de carbono final expirado foi maior, os volumes correntes foram menores e a saturação de oxigênio foi menor em pacientes submetidos à respiração espontânea (RE) em comparação com os modos VCP, VCV e VPS.21,23 Brimacombe e Keller encontraram melhora na oxigenação e ventilação com a ML com o uso de VPS em comparação com a pressão positiva contínua nas vias aéreas (CPAP).21
Não houve diferença na insuflação gástrica, vias aéreas ou complicações cardiovasculares, nem problemas de ventilação dos pacientes em um estudo de Keller et al. comparando ventilação espontânea com VPP.24,25 Em uma revisão da Cochrane, a ML clássica foi comparada à ML ProSeal™ submetida a VPP.18 A ML ProSeal™ teve uma vedação melhor, sugerindo que pode ser mais adequado para VPP; no entanto, em geral, a qualidade das evidências foi baixa.18 Em um ensaio controlado randomizado, Capdevila et al. examinaram vários modos de ventilação, VCV, VPS e RE, no tempo de despertar e ventilação intraoperatória.23 O tempo para a remoção da ML clássica foi prolongado em pacientes submetidos a VCV em comparação com VPS ou RE.23
Obesidade e a ML
Outra área de controvérsia é o uso de ML em pacientes obesos. As mudanças fisiológicas observadas em pacientes obesos os tornam uma população desafiadora, incluindo um padrão pulmonar restritivo devido ao conteúdo abdominal que limita o movimento do diafragma e produz menos complacência respiratória.20 A insuflação durante procedimentos laparoscópicos pode prejudicar ainda mais a complacência pulmonar e dificultar a ventilação.20 Cheong et al. descobriram que em pacientes com índice de massa corporal (IMC) acima de 30, havia um risco 2,5 vezes maior de ter problemas ventilatórios.26 Zoremba et al. avaliaram a função pulmonar pós-operatória e as saturações em pacientes obesos (IMC 30 a 35) submetidos a pequenas cirurgias periféricas com a ML ProSeal™ vs. TET27 e descobriram que a ventilação era adequada em ambos os grupos, enquanto as complicações pulmonares pós-operatórias diminuíram no grupo com ML.27 Keller et al. mostraram que o a ML ProSeal™ foi temporariamente eficaz na ventilação de pacientes obesos com IMC > 35 antes da intubação.28 Embora MLs de segunda geração tenham sido usadas em pacientes obesos, mais estudos devem ser feitos para investigar a segurança do uso de ML em pacientes obesos.
Resumo
O design da ML evoluiu e o uso clínico se expandiu significativamente nas últimas décadas. Evidências sugerem que o uso de ML é seguro com ventilação mecânica em pacientes em jejum adequado, ao mesmo tempo que minimiza as pressões inspiratórias aplicadas. Os dispositivos de segunda geração podem minimizar o vazamento e limitar a insuflação gástrica em comparação com as MLs de primeira geração. Relaxante muscular pode ser considerado e demonstrou facilitar a inserção da ML e a ventilação mecânica. O uso de ML em pacientes obesos permanece controverso. Estudos têm demonstrado ventilação bem-sucedida em pacientes obesos com IMC abaixo de 30. No entanto, em pacientes com IMC mais elevados, a ventilação pode ser prejudicada devido a alterações fisiológicas da obesidade. A ML deve ser sempre considerada um dispositivo de resgate para ventilação ou intubação difícil, independentemente do tamanho do paciente. As indicações apropriadas da ML continuam a ser debatidas. É importante reconhecer as possíveis complicações e contraindicações relativas à ML e ajustar um algoritmo clínico, que otimizaria o uso da ML no manejo das vias aéreas.
Shauna Schwartz, DO, é bolsista de anestesia cardiotorácica do Departamento de Anestesiologia da University of Florida College of Medicine, Gainesville, FL, EUA.
Yong G. Peng, MD, PhD, é professor de anestesiologia e chefe da Divisão de anestesia cardiotorácica do Departamento de anestesiologia e professor associado de Cirurgia da University of Florida College of Medicine, Gainesville, FL, EUA.
Os autores não apresentam conflitos de interesse.
Referências
- Sharma B, Sahai C, Sood J. Extraglottic airway devices: technology update [published correction appears in Med Devices (Auckl).2018;1127]. Med Devices (Auckl). 2017;10:189–205.
- Brimacombe J. The advantages of the LMA over the tracheal tube or facemask: a meta-analysis. Can J Anaesth. 1995;42:1017–1023.
- 3. Brimacombe J, Holyoake L, Keller C, et al. Pharyngolaryngeal, neck, and jaw discomfort after anesthesia with the face mask and laryngeal mask airway at high and low cuff volumes in males and females. Anesthesiology. 2000;93:26–31.
- Higgins PP, Chung F, Mezei G. Postoperative sore throat after ambulatory surgery. Br J Anaesth. 2002;88:582–584.
- Figueredo E, Vivar-Diago M, Muñoz-Blanco F. Laryngo-pharyngeal complaints after use of the laryngeal mask airway. Can J Anaesth. 1999;46:220–225.
- Park SK, Ko G, Choi GJ, et al. Comparison between supraglottic airway devices and endotracheal tubes in patients undergoing laparoscopic surgery: a systematic review and meta-analysis. Medicine (Baltimore). 2016;95:e4598.
- Updated by the Committee on Standards and Practice Parameters, Apfelbaum JL, Hagberg, CA Caplan RA, et. al. The previous update was developed by the American Society of Anesthesiologists Task Force on Difficult Airway Management, Caplan RA, Benumof JL, Berry FA, et al; Practice guidelines for management of the difficult airway: an updated report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway. Anesthesiology. 2013;118:251–270.
- Bernardini A, Natalini G. Risk of pulmonary aspiration with laryngeal mask airway and tracheal tube: Analysis on 65 712 procedures with positive pressure ventilation. Anaesthesia. 2009;64:1289–1294.
- Brimacombe JR, Berry A. The incidence of aspiration associated with the laryngeal mask airway: A meta-analysis of published literature. J Clin Anesth. 1995;7:297–305.
- Hemmerling TM, Beaulieu P, Jacobi KE, et al. Neuromuscular blockade does not change the incidence or severity of pharyngolaryngeal discomfort after LMA anesthesia. Can J Anaesth. 2004;51:728–732.
- Asai T, Howell TK, Koga K, Morris S. Appropriate size and inflation of the laryngeal mask airway. Br J Anaesth. 1998;80:470–474.
- Mathew PJ, Mathew JL. Early versus late removal of the laryngeal mask airway (LMA) for general anaesthesia. Cochrane Database of Syst Rev. 2015;(8):CD007082.
- Teleflex. LMA Better by Design. Accessed July 26, 2020. https://www.lmaco-ifu.com/ifu?category=1
- Kallar SK, Everett LL. Potential risks and preventative measures for pulmonary aspiration: new concepts in preoperative fasting guidelines. Anesth Analg. 1993;77:171–182.
- Yao WY, Li SY, Sng BL, et al. The LMA Supreme™ in 700 parturients undergoing Cesarean delivery: an observational study. Can J Anesth. 2012;59:648–654.
- Bouvet L, Albert ML, Augris C, et al. Real-time detection of gastric insufflation related to facemask pressure–controlled ventilation using ultrasonography of the antrum and epigastric auscultation in nonparalyzed patients: a prospective, randomized, double-blind study. Anesthesiology. 2014;120:326–334.
- Devitt JH, Wenstone R, Noel AG, O’Donnell MP. The laryngeal mask airway and positive-pressure ventilation. Anesthesiology. 1994;80:550–555.
- Qamarul Hoda M, Samad K, Ullah H. ProSeal versus Classic laryngeal mask airway (LMA) for positive pressure ventilation in adults undergoing elective surgery. Cochrane Database Syst Rev. 2017;7:CD009026.
- Wilkins CJ, Cramp PG, Staples J, Stevens WC. Comparison of the anesthetic requirement for tolerance of laryngeal mask airway and endotracheal tube. Anesth Analg. 1992;75:794–7
- Miller RD. Miller’s Anesthesia. 7th ed. Philadelphia, PA: Churchill Livingstone/Elsevier; 2010.
- Brimacombe J, Keller C, Hörmann C. Pressure support ventilation versus continuous positive airway pressure with the laryngeal mask airway: a randomized crossover study of anesthetized adult patients. Anesthesiology. 2000;92:
1621–1623. - Radke OC, Schneider T, Heller AR, Koch T. Spontaneous breathing during general anesthesia prevents the ventral redistribution of ventilation as detected by electrical impedance tomography: a randomized trial. Anesthesiology. 2012;116:1227–1234.
- Capdevila X, Jung B, Bernard N, et al. Effects of pressure support ventilation mode on emergence time and intra-operative ventilatory function: a randomized controlled trial. PLoS One. 2014;9:e115139.
- Keller C, Sparr HJ, Luger TJ, Brimacombe J. Patient outcomes with positive pressure versus spontaneous ventilation in non-paralysed adults with the laryngeal mask. Can J Anaesth. 1998;45:564–567.
- Soni N, Williams P. Positive pressure ventilation: what is the real cost? Br J Anaesth. 2008;101:446–457.
- Cheong G, Siddiqui S, Lim T, et al. Thinking twice before using the LMA for obese and older patients-a prospective observational study. J Anesth Clin Res. 2013;4:2.
- Zoremba M, Aust H, Eberhart L, et al. Comparison between intubation and the laryngeal mask airway in moderately obese adults. Acta Anaesthesiol Scand. 2009;53:436–442.
- Keller C, Brimacombe J, Kleinsasser A, Brimacombe L. The Laryngeal Mask Airway ProSeal™ as a temporary ventilatory device in grossly and morbidly obese patients before laryngoscope-guided tracheal intubation. Anesth Analg. 2002;94:
737–740.


 Issue PDF
Issue PDF
